Pathologie Traumatique du Genou Chez le Jeune Sportif
D’après une conférence du Dr André Frank
Chirurgien Orthopédiste - Clinique du Plateau à Bezons
Séance du 10 avril 2008
1. Rappels anatomiques
1.1. Les compartiments anatomiques
Le genou comporte deux articulations :
4 L'articulation fémoro-patellaire, entre la trochlée fémorale et la face postérieure de la rotule,
4 L'articulation fémoro-tibiale, entre les condyles fémoraux et les glènes tibiales garnies de deux ménisques articulaires qui comprend deux compartiments, externe et interne.
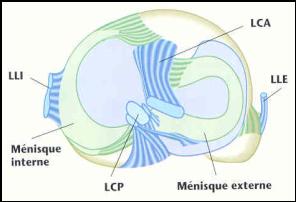
1.2. Les ménisques
Les deux ménisques assurent une meilleure transmission des forces sur une plus grande surface articulaire et une stabilité au genou.
Les ménisques sont des fibrocartilages en forme de demi-lune dont
la section est triangulaire, la base est périphérique.
Le ménisque interne
Il a la forme d'un C. Sa corne postérieure est la plus volumineuse, elle joue un rôle de stabilisateur dans la rotation externe du tibia en flexion. Il s'insère à sa périphérie sur le plan capsulo-ligamentaire interne dont il fait partie. Le ménisque interne est donc intimement lié au ligament latéral interne (LLI).
Seul le tiers périphérique est bien vascularisé et donc seule cette partie peut se réparer après un traumatisme, ce qui fait dire, qu’en pratique, il ne cicatrise pas.
Le ménisque externe
Il a une forme en O. S'il est plus fermé que
le ménisque interne, sa partie antérieure et sa partie postérieure sont à peu
près symétriques. Au niveau des surfaces externes, il transforme la convexité
du plateau tibial externe en une cavité épousant mieux le condyle externe lui
aussi convexe. Le ménisque externe est fixé solidement par sa corne postérieure
d'une part par les ligaments de Wrisberg et Humphrey le liant au condyle
interne, d'autre part avec le ligament de Winslow qui l'unit à la corne
antérieure du ménisque interne. Le ménisque externe est plus mobile.
Macroscopiquement
On distingue trois parties différentes au ménisque : le segment antérieur, le segment moyen et le segment postérieur
La vascularisation méniscale
Elle s'effectue à partir de sa périphérie (mur méniscal) alors que son bord libre n'est pas vascularisé et présente donc une aptitude à cicatriser nettement moins bonne que la périphérie.
1.3. La rotule
C’est le plus gros sésamoïde de notre squelette. Un sésamoïde est une ossification dans un tendon qui vient frotter sur une surface articulaire. Elle est située dans la terminaison tendineuse du quadriceps. Son rôle est de stabiliser le système extenseur dans la gorge trochléenne afin d’en augmenter le levier d’action. Cela aboutit à un meilleur rendement du quadriceps
1.4. La synoviale
Elle tapisse la cavité articulaire. Elle est très étendue, remontant sous le quadriceps en un vaste cul de sac sous quadricipital. Il est très facile de faire une ponction évacuatrice à ce niveau.
1.5. Les ligaments
Le ligament croisé antérieur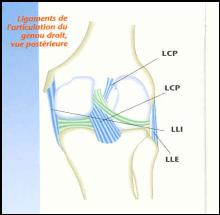 (LCA) empêche les mouvements de glissement antérieur du tibia sous le fémur et
surtout freine la rotation interne du tibia sous le fémur.
(LCA) empêche les mouvements de glissement antérieur du tibia sous le fémur et
surtout freine la rotation interne du tibia sous le fémur.
Le ligament croisé postérieur (LCP) bloque le déplacement postérieur du tibia sous le fémur
Le ligament latéral interne (LLI) présente deux faisceaux :
4 Un superficiel, fémoro-tibial,
4 Un profond, fémoro-ménisco-tibial
Le ligament latéral externe (LLE).
1.6. La contention active
Elle est assurée par de puissants muscles :
Le muscle qui assure l’extension
4 En avant, le quadriceps qui se termine sur le tibia par le tendon rotulien
Les muscles qui assurent la flexion
4 En arrière : les jumeaux
4 En interne : les ischio-jambiers et le biceps fémoral
1.7. Les autres éléments
Les tendons de la patte d’oie sont constitués du couturier, du droit interne et du demi-tendineux
Attention : L’artère poplitée est au contact directe des structures osseuses et peut être lésée lors d’une entorse mais surtout d’une luxation è toujours penser à palper le pouls poplité
2. La pathologie
2.1. Les grandes pathologies
Généralités
Le but de l’examen clinique est de classer le genou traumatique dans une catégorie bien définie :
4 Genou ligamentaire
4 Genou rotulien
4 Genou méniscal
4 Autre
Aiguë traumatique è Hémarthrose
L’entorse du genou+++
La rupture de ménisque
La luxation de la rotule
Chronique
La pathologie des ligaments
Les problèmes méniscaux
Les atteintes du cartilage
Les tendinopathies
2.2. L’interrogatoire
Il permet le plus souvent d’envisager le diagnostic et ainsi d’orienter l’examen clinique.
Les antécédents
Faire préciser le mécanisme du trauma +++ è FAIRE MIMER L’ACCIDENT
L’atteinte pure du LCA ± formations ligamentaires périphériques (LLI, LLE…)
Il se rencontre dans les circonstances suivantes
4 Valgus rotation externe : croisé au ski
4 Hyperextension : shoot dans le vide
4 Varus rotation interne : foot
L’atteinte isolée du LCP
C’est le choc direct antéropostérieur (Moto ++)
2.3. L’examen physique
Il est difficile et douloureux. Il recherchera
4 Un blocage en semi flexion
4 Un épanchement è choc rotulien è si gonflement immédiat (< 3h) à Hémarthrose
4 Des points douloureux.
2.4. Hémarthrose et gros genou douloureux
Les chiffres parlent, c’est a priori une rupture du LCA !
|
Gros genou post-traumatique |
||
|
Rupture du LCA |
134 |
77% |
|
Rupture du LLI Rupture du LCP Lésion méniscale Fracture ostéochondrale Luxation de la rotule Rupture de plica Inconnu |
13 7 3 5 5 1 5 |
7,5% 4% 2%
3% |
2.5. Conduite à tenir
Il est urgent de
4 Refroidir (glace + analgésiques, attelle pour une durée courte)
4 Rassurer
4 Demander des radios standards
4 De rééduquer
4 De remettre à plus tard un examen complet à une période où le genou ne sera plus douloureux.
Il n’est pas urgent de
4 Faire un diagnostic précis
4 D’opérer ou d’arthrocoper
4 Demander une IRM
3. La Rupture du LCA
3.1. Les causes
C’est un accident sportif
4 Valgus rotation externe : croisé au ski
4 Hyperextension : shoot dans le vide
4 Varus rotation interne : foot
Il se caractérise par un craquement et un gonflement rapide du genou.
3.2. L’examen clinique
Il est difficile en raison du gonflement et de la douleur.
Test de Lachman-Trillat
Le sujet en décubitus dorsal, le genou en légère flexion.
Une main de l’examinateur empaume le segment jambier dans sa partie proximale et de l’autre main tient fermement l’extrémité inférieure de la cuisse, les deux pouces sont en opposition. La main tibiale imprime des mouvements de tiroir antérieur.
Test positif : avancée anormale è laxité antérieure douloureuse
Unilatérale du tibia sous le fémur avec sensation d’arrêt mou (d’où l’intérêt d’être comparatif) è rupture du LCA
Les autres tests
Ils sont douloureux et devront être pratiqués avec parcimonie à la période aiguë. On peut faire les tests suivants qui sont toujours douloureux
Le signe du ressaut rotatoire
Les autres manœuvres à la recherche d’autres lésions ligamentaires
L’imagerie
Elle se résume à des clichés standards et l’on évitera les radios dynamiques qui sont, elles aussi douloureuses.
Les autres examens, ne s’imposent pas en urgence car le diagnostic est, le plus souvent, confirmé. Le choix alors se fait entre l’IRM et l’arthrographie.
L’IRM
Elle est surtout utile en cas de doute diagnostic. Elle apporte également des informations sur les lésions associées éventuelles : ménisque ou cartilage. Il est préférable de la demander plus tard après cicatrisation des structures périphériques ligamentaires et méniscales.
3.3. Les traitements
A la phase aiguë
C’est le principe des « 3R ». Il faut :
4 Refroidir (glace + analgésiques, attelle pour une durée courte),
4 Rassurer
4 Rééduquer
Ensuite
La conduite à tenir, après une information détaillée au patient, dépendra de
4 L’âge, tout en sachant que la population des personnes de plus de 50 ans augmente de plus en plus
4 Les activités sportives ou professionnelles
4 Des désirs du patient
Le traitement, toujours « à froid » pourra comporter une reconstruction arthroscopique par autogreffe
Du tendon rotulien è KJ,
Du tendon de la patte d’oie (DIDT).
Les deux techniques se valent, seule entre en compte la cicatrice pour la prise du greffon.
4. Les lésions méniscales aiguës
4.1. Les grandes caractéristiques
Le plus souvent, on est en présence d'un adulte jeune présentant un épisode douloureux après un mouvement forcé en se relevant d'une position accroupie, prolongée ou lors d'une rotation externe en charge (flexion/torsion). Cet épisode peut entraîner un blocage immédiat de l'extension. Le blocage est durable, irréductible et élastique.
En cas de rupture du LCA il existe 50% de lésions méniscales associées dont près de la moitié sont susceptibles de cicatriser spontanément dans les semaines qui suivent le trauma.
Ce tableau est alors souvent pathognomonique de la lésion méniscale dite en « anse de seau », le ménisque s'interposant entre le condyle et le plateau tibial, limite l'extension mais n'empêche pas une flexion à peu près normale.
Après l’accident initial douloureux, il existe souvent d'autres épisodes de douleurs internes vives accompagnées d'épanchement. Ces crises successives peuvent aboutir à un blocage du genou comme décrit ci-dessus. L’interrogatoire retrouve souvent une douleur ou un « dérangement » survenant toujours à la suite d’un même mouvement.
4.2. Le diagnostic
4.2.1. Les tableaux cliniques
Chez le sujet jeune
On retrouve, souvent, des antécédents de traumatismes, en particulier d’entorse du genou. La symptomatologie est alors riche.
Chez le moins jeune (>40 ans)
C’est une pathologie dégénérative qui prédomine. Il touche plutôt les hommes. Cliniquement, la douleur est la face interne du genou et les radios sont normales.
En priorité
En cas de lésion méniscale, la mobilité du genou peut-être conservée. Cependant, il existe parfois une limitation douloureuse en flexion ou en extension. Un flexum vrai peut être observé dans les lésions en anse de seau réalisant un blocage méniscal vrai
La palpation, le genou à 90° de flexion, permet parfois de relever une douleur très ponctuelle au niveau de l'interligne interne (en particulier au niveau de sa partie moyenne et postérieure).
4.2.2. Les manœuvres particulières
Certaines manœuvres particulières peuvent mettre en évidence une lésion méniscale. Il faut savoir qu’elles sont douloureuses.
La manœuvre de Apley ou Grinding test
Le sujet est en décubitus ventral, le genou fléchi à 90°. L'examinateur exerce des pressions axiales, fémoro-tibiales dans l'axe du tibia associées à des mouvements de rotation externe du pied. En cas de lésion méniscale, cette manœuvre peut déclencher des douleurs de la région interne du genou correspondant aux plaintes du malade. La rotation interne est moins douloureuse.
La manœuvre de Mac Murray
En décubitus dorsal, des mouvements associant une flexion forcée et des manœuvres de rotation, peuvent révéler un ressaut et entraîner des douleurs importantes surtout en fin de flexion.
Le test de Genety
On peut observer également une limitation de l'extension (flexum) qui peut être mis en évidence par le test de Genety : le patient en décubitus ventral, les genoux dépassant de la table. La jambe du côté présentant la lésion méniscale descend moins bas que de l'autre côté.
La marche en « canard » (marche accroupie en hyperflexion avec rotation en charge) peut être douloureuse voire impossible en cas de lésion postérieure du ménisque interne. En cas de lésion isolée du ménisque interne, les tests de stabilité ligamentaire sont normaux.
4.2.3. Le diagnostic différentiel
Il s’agit du pseudo blocage rotulien. Dans ce cas, le blocage est non durable, réductible et se voit essentiellement chez la jeune fille. La douleur est plutôt parapatellaire interne
4.3. Le bilan complémentaire
Deux situations sont à considérer
4.3.1. Le diagnostic est certain
Radiographies
On réalise, de principe,
4 Un cliché de face et de profil en appui monopodal,
4 Un profil à 30° de flexion et une vue axiale de rotule à 30°.
Ces clichés permettent d'exclure une lésion osseuse, fracture, ostéochondrite, dysplasie fémoro-patellaire, etc.
Ils permettent également de révéler une arthrose fémoro-tibiale sous-jacente qui s'accompagne d'un pincement fémoro-tibial en appui monopodal surtout à 30° de flexion (position schuss).
L’arthoscopie est indiquée. Elle confirme le diagnostic et réalise le traitement.
4.3.2. Le diagnostic est incertain è investigations complémentaires
IRM
Cet examen est performant pour mettre en évidence les lésions méniscales. Ils apparaissent sous la forme d'un hyposignal homogène. L'IRM permet de décrire différents stades de lésions méniscales dont seul le dernier stade est susceptible de bénéficier d'un traitement chirurgical.
Le ménisque normal présente un signal homogène de basse intensité.
Il faut savoir que les images peuvent être trompeuses et qu’il existe un taux non négligeable de faux négatifs et de faux positifs.
Arthro-scanner
Le ménisque apparaît en négatif, le produit de contraste s'engageant dans la fente méniscale lorsqu'il en existe une. La sensibilité diagnostique est opérateur dépendant.
4.4. Traitement
Il n’y a pas de raisons médicales qui doivent faire conseiller l’ablation systématique du ménisque s’il est lésé.
La guérison des lésions méniscales est souvent difficile spontanément. Soit elle évolue vers une aggravation de la fissure entraînant pour finir les classiques blocages en anse de seau, soit elle peut être tolérée et redevenir asymptomatique. Ainsi les lésions minimes, si elles sont tolérées, peuvent entraîner une abstention thérapeutique.
Lors de rupture méniscale, une méniscectomie partielle peut être réalisée par technique arthroscopique. Lors de lésions très périphériques situées en zone vasculaire, des sutures méniscales peuvent être réalisées si le genou ne présente pas une instabilité ligamentaire associée (sauf si celle-ci est traitée dans le même temps).
5. L’association lésion méniscale et LCA
Il y a le plus souvent un historique :
4 Traumatisme sportifs,
4 Des entorses à répétition,
4 Des blocages méniscaux
4 Des gonalgies*
4 Des épisodes de gonflement.
C’est configuration va entraîner une instabilité chronique du genou et aboutir à des lésions, parfois sévères du cartilage culminant avec une gonarthrose secondaire.
6. La luxation de la rotule
6.1. Cliniquement
C’est une jeune fille, adolescente, dans la plupart des cas. Dans les antécédents on retrouve souvent la notion :
4 D’instabilité rotulienne
4 De syndrome rotulien.
Le traumatisme consiste en flexion/torsion ou un choc latéral.
Elle se traduit par un gonflement rapide et important du genou car il s’agit d’une hémarthrose.
La douleur est intense et il existe une douleur exquise au niveau de l’aileron rotulien interne.
Le genou est alors bloqué en flexion avec une douleur intense.
Pour remettre la rotule à sa place, pour réduire la luxation, il faut allonger la jambe. Le patient habitué à se luxer la rotule peut la réduire lui-même car connaissant le principe de réduction (allonger la jambe avec la main) il l'applique sans réfléchir et immédiatement. La luxation peut se réduire spontanément ou il peut s'agir simplement d'une instabilité de la rotule sans luxation.
6.2. Le bilan
Il comprend une radio bilatérale de profil en extension des genoux. A froid, un bilan plus complet, comprenant un arthro-scanner pourra être envisagé.
6.3. Le traitement
Pour remettre la rotule à sa place, pour réduire la luxation, il faut allonger la jambe.
Le patient habitué à se luxer la rotule peut la réduire lui-même car connaissant le principe de réduction (allonger la jambe avec la main) il l'applique sans réfléchir et immédiatement. La luxation peut se réduire spontanément ou il peut s'agir simplement d'une instabilité de la rotule.
Le traitement, ensuite, comprend une immobilisation courte suivie d’une rééducation.
Une chirurgie secondaire ne sera envisagée qu’en cas de dysplasie franche.
7. Les douleurs chez l’enfant
7.1. Le contexte
L’historique est important. Il s’attachera à rechercher dans les antécédents
4 Des douleurs traumatiques ou non traumatiques,
4 Des activités sportives,
Face à la douleur, on précisera son siège et son type.
L’examen clinique recherchera
4 Une boiterie,
4 Un gonflement,
4 Des points douloureux,
4 Un problème de hanche è douleur du genou + claudication è Radios de la hanche et du genou !
Les investigations se limiteront dans un premier temps à un bilan biologique et des radios du bassin et des genoux. Une IRM ou un scanner sera envisagé dans un second temps.
7.2. Quelques problèmes spécifiques
7.2.1. Le « surmenage »
Dans ce cas les investigations sont négatives.
Le contexte fait apparaître des pratiques sportives et surtout la danse.
La conduite à tenir est simple : repos, traitement symptomatique et surveillance.
7.2.2. La maladie de Osgood-Schaltter
C’est une ostéochondrose apophysaire de croissance…
Elle correspond à une incapacité du centre secondaire d’ossification de l’apophyse tibiale antérieure à résister aux forces de traction appliquées sur celle-ci. Elle résulte de microtraumatismes reliés à des sollicitations répétées de l’appareil extenseur du genou. Elle survient principalement entre l’âge de 10 et 15 ans, soit un peu plus tôt chez la fille que chez le garçon. Elle représente 30% des ostéochondroses chez le jeune sportif et 30% des ostéochondroses du genou. Elle est plus fréquente chez les garçons soit entre 60 et 90% des cas selon les études épidémiologiques. Ceci pourrait être relié à la pratique plus importante de sports et à une intensité plus marquée chez les garçons.
Cette pathologie peut être unie ou bilatérale. Elle est retrouvée des deux côtés, de 15% à 60% des fois selon les études.
Les sports incriminés
Ce sont surtout ceux impliquant des impulsions, des sauts et des démarrages rapides, tels que le soccer, la gymnastique, le ski, le judo, le basket-ball et le handball.
D'un point de vue clinique
La douleur est de type mécanique, exacerbée par l'effort physique tel les sauts, la course, les accroupissements et la descente d'escaliers. Elle survient parfois seulement suite à l'activité et elle s’atténue avec le repos. Le patient localise de façon précise sa douleur, en regard de la tubérosité tibiale antérieure. S’associe parfois à cette douleur, une boiterie qui peut être intermittente voire permanente, en rapport avec l’intensité de la douleur.
À l’examen physique, localement, on note une tuméfaction en regard de la tubérosité tibiale antérieure qui est parfois chaude et sensible. Il peut, de plus, y avoir un œdème en regard de la région péri-tendineuse du tendon rotulien.
La radio montre une fragmentation du noyau.
Conduite à tenir
Comme il s’agit d’une pathologie de surmenage, l’approche thérapeutique doit comporter la mise au repos relative du membre inférieur impliqué ou une réduction des activités physiques de quelques semaines à quelques mois, afin de diminuer les contraintes sur l’appareil extenseur. Cette mise au repos relative doit se poursuivre jusqu’à disparition complète des signes cliniques. Par la suite, la reprise de l’activité doit être progressive.
7.2.3. Le syndrome de Sinding-Larsen-Johansen
Généralités
Il s’agit également d’une ostéochondrose apophysaire de croissance. Elle découle de microtraumatismes répétés par traction de l’appareil extenseur du genou sur la zone d’insertion proximale du tendon rotulien. Elle concerne le noyau d’ossification secondaire inférieur de la rotule. Elle est moins fréquente que la maladie d’Osgood-Schlatter mais peut parfois s'associer à cette dernière. Elle peut être unie ou bilatérale.
Elle survient, en moyenne, entre l’âge de 8 à 10 ans chez la fille et 10 à 12 ans chez le garçon.
Les sports en cause
Elle est favorisée principalement par les activités impliquant des sauts.
Conduite à tenir
Comme il s’agit d’une pathologie de surmenage, l’approche thérapeutique doit comporter la mise au repos relative du membre inférieur impliqué ou une réduction des activités physiques de quelques semaines à quelques mois, afin de diminuer les contraintes sur l’appareil extenseur.
7.2.4. Les ostéochondrites disséquantes du genou
Généralités
Les ostéochondroses épiphysaires du genou consistent en une fragilité de l’os sous-chondral allant jusqu’à provoquer sa nécrose puis l'altération du cartilage articulaire pouvant aboutir à une atteinte définitive de la surface articulaire.
Leur apparition est favorisée par un surmenage mécanique local, principalement reliées chez l’enfant et l’adolescent, à la pratique sportive. Le condyle interne est le plus souvent touché, soit dans 75 à 80% des cas.
Les sports à risque
Ce sont, entre autres, le foot, le tennis, la gymnastique et le judo.
Cliniquement
Il s’agit d’un gros genou douloureux.
Les examens complémentaires
La radiographie de face, profil, axiale et incidence d’échancrure, est l’examen de base qui peut être complété par un scanner.
Conduite à tenir
Le traitement dépend de l’âge et du stade.
L’objectif du traitement de cette pathologie est d’éviter le passage au stade de séquestre dans les formes vues relativement tôt et à un stade précoce et de tenter de préserver le mieux possible l’intégrité du cartilage dans les formes vues tardivement ou à un stade avancé.
On peut préconiser
4 Le repos et une surveillance
4 Un traitement chirurgical consistant en une ablation du séquestre avec curetage, une fixation ou une greffe.
8. Conclusions
La cause d’hémarthrose post-traumatique sans fracture la plus fréquente est la rupture du LCA
Le signe de Lachmann traduit la lésion du LCA
On opère l’instabilité et non la rupture du LCA
Il n’y a pas d’urgence à opérer lors de lésion du LCA
Tout cicatrise sauf le LCA et les lésions centro-méniscales
|
HISTOIRE EXAMEN CLINIQUE « 3R » |
![]()
EPU-95 Montmorency
Formation Médicale Continue du Val d’Oise Agréée 100-039
Siège Social : Centre Hospitalier 1, rue Jean Moulin - 95160 Montmorency
Secrétariat : 16, rue de la Ferme 95 460 Ezanville
![]()
Mise à jour 13 avril 2008